Психосоматика эпилепсии и особенности поведения больного человека. Поведенческие нарушения при эпилепсии
Психические изменения личности при эпилепсии
При длительном течении эпилепсии происходит изменение личности больного, поэтому эпилепсия несет не только медицинские проблемы, но и социальные. Пациенты, страдающие эпилепсией, наблюдаются и у невропатолога, и у психиатра. Потихоньку болезненный процесс формирует ядро новой личности, которая вытесняет старую. Появляются психические проблемы.
Изменения личности могут усугубляться при наличии алкоголизма, атеросклероза головного мозга, черепно-мозговых травм.
Эпилепсия и психиатрия
Кратковременные однократные приступы не оказывают негативных последствий, но длительные судороги, частые приступы приводят к неотвратимым изменениям в клетках головного мозга. Приступы, возникающие на глазах окружающих людей, одноклассников, коллег по работе, друзей действуют на психику человека, способствуют ведению замкнутого образа жизни, потери интереса к жизни, появлению чувства собственной неполноценности.
Возможна астения, вегетативные нарушения, изменения личности. В начале заболевания, пациенты в своем большинстве впечатлительные, тонкие натуры, очень общительные. В первое время заметно, как происходит «раздвоение» личности: упрямство и повышенная внушаемость, угодливость и вспышки грубости, надменность и уязвимость.
Изменения личности при длительном течении эпилепсии
При длительном течении заболевания появляются такие черты в характере больного, как злопамятность, мстительность, педантизм, эгоцентризм, инфантилизм. Появляются эпилептические психозы. Больной становится обидчивым и агрессивным, нарастает раздражительность. Раздражительность и агрессия растут пропорционально сопротивлению, которое получает больной. В то же время при отсутствии сопротивления пациент быстро успокаивается.
Но некоторые ученые утверждают, что такие черты, как повышенная аккуратность, угодливость, обидчивость являются врожденным свойством личности.
Изменения в разговоре при эпилепсии
В разговоре обращает на себя внимание детализация и обстоятельное описание происходящего. Мышление становится вязким, снижаются комбинаторные способности, человек может повторять одну фразу, одни и те же движения, развивается монотонность и разорванность речи. Снижается память. Больной не может отличить главного от второстепенного, преувеличенно внимателен к мелочам. С трудом выражает свою мысль. В разговоре часто встречаются витиеватые вычурные фразы.
Эмоциональные изменения
Из-за недостаточной подвижности больного эмоции, страдающего эпилепсией, тусклые и однообразные. Он как бы не успевает отреагировать на происходящие изменения. Настроение подвержено колебаниям – от угрюмого и раздражительного до возбужденного и нарочито-радостного.
Изменение личности и интеллект
Для страдающих эпилепсией характерен широкий диапазон интеллектуальных способностей. Возможна задержка психического развития и в то же время у части больных может быть высокий уровень интеллекта (Сократ, Наполеон, Флобер, Нобель и др). Отмечено, что степень слабоумия с возрастом зависит от количества судорожных генерализованных припадков.
какие могут быть Осложнения при эпилепсии
Грозное осложнение при эпилепсии – эпилептический статус, во время которого приступ продолжается более 30 минут или приступ продолжается один за другим, а пациент не может прийти в сознание. Причиной эпистатуса может быть резкое прекращение противоэпилептических препаратов. В крайних случаях эпилептический статус может закончиться летальным исходом из-за остановки сердца или аспирации рвотными массами.
Одним из проявлений эпилепсии является возникновение эпилептической энцефалопатии, во время которой портится настроение, снижается уровень внимания, ухудшается память. Дети начинают неопрятно писать, забывают навыки чтения, с трудом считают. Появляются также такие осложнения, как аутизм, мигрень, гиперактивность.
Во время приступа возникают повреждения, ушибы, травмы. При внезапной потере сознания возможны несчастные случаи
Психические нарушения при эпилепсии в межприступном периоде
Эпилепсия несет не только медицинские проблемы, но и социальные. Пациенты, страдающие эпилепсией, наблюдаются и у невропатолога, и у психиатра. Потихоньку болезненный процесс формирует ядро новой личности, которая вытесняет старую. Появляются психические проблемы. Кратковременные однократные приступы не оказывают негативных последствий, но длительные судороги, частые приступы приводят к неотвратимым изменениям в клетках головного мозга. Приступы, возникающие на глазах окружающих людей, одноклассников, коллег по работе, друзей действуют на психику человека, способствуют ведению замкнутого образа жизни, потери интереса к жизни, появлению чувства собственной неполноценности. Возможна астения, вегетативные нарушения, изменения личности. В начале заболевания, пациенты в своем большинстве впечатлительные, тонкие натуры, очень общительные. В первое время заметно, как происходит «раздвоение» личности: упрямство и повышенная внушаемость, угодливость и вспышки грубости, надменность и уязвимость.
При длительном течении заболевания появляются такие черты в характере больного, как злопамятность, мстительность, педантизм, эгоцентризм, инфантилизм. Появляются эпилептические психозы. Больной становится обидчивым и агрессивным, нарастает раздражительность. Но некоторые ученые утверждают, что такие черты, как повышенная аккуратность, угодливость, обидчивость являются врожденным свойством личности. В разговоре обращает на себя внимание детализация и обстоятельное описание происходящего, мышление становится вязким, снижаются комбинаторные способности, человек может повторять одну фразу, одни и те же движения, развивается монотонность и разорванность речи. Снижается память.
Для страдающих эпилепсией характерен широкий диапазон интеллектуальных способностей. Возможна задержка психического развития и в то же время у части больных может быть высокий уровень интеллекта (Сократ, Наполеон, Нобель и др). Отмечено, что степень слабоумия с возрастом зависит от количества судорожных генерализованных припадков.
www.wp-german-med.ru
Расстройство личности при эпилепсии
12 ноября 2015
Просмотров: 3562
Расстройство личности при эпилепсии может быть как следствием заболевания, так и одним из симптомов его проявления. Такому роду заболевания характерно периодическое возникновение судорожных конвульсий. Опасные припадки и неприятные последствия являются наименее тяжелыми резуьтатами патологии.
 Сложнее для человека перенести воздействие недуга на психологическую и эмоциональную сферу здоровья, которые провоцируют различные нарушения в целостности конкретной личности. Нередко в качестве причинных элементов личностных нарушений могут выступать и медикаментозные средства, направленные на контроль припадочных конвульсий, но при этом подавляющих личностные проявления человека.
Сложнее для человека перенести воздействие недуга на психологическую и эмоциональную сферу здоровья, которые провоцируют различные нарушения в целостности конкретной личности. Нередко в качестве причинных элементов личностных нарушений могут выступать и медикаментозные средства, направленные на контроль припадочных конвульсий, но при этом подавляющих личностные проявления человека.
Зависимость свойств личности от срока протекания недуга
Самовыражение личности у больного эпилепсией напрямую зависит от продолжительности болезни, сложности ее симптоматики. К такому заключению приходит большинство практикующих специалистов. Ключевой характеристикой психической картины больного в этом случае будет заторможенность большинства процессов психики: мыслительные и аффективные, например. Затрудненность рационального протекания мыслительной цепочки, крайняя обстоятельность, чрезмерная сосредоточенность на мелочных вопросах составляют типичный портрет больного эпилепсией.
Когда заболевание имеет довольно длительный срок протекания, подобное отклонение принимает уже осложненный характер: для больного становится невероятно затруднительным различить второстепенные вопросы от главных, речь постоянно идет о маловажных вещах. Разговоры с больным, имеющим подобные проявления, могут затянуться на неограниченный промежуток времени. Если доктор попытается перевести внимание пациента на ключевые темы беседы, это не приведет ни к каким результатам, пациент усиленно будет выражать то, что принимает за необходимость, прибавляя при этом все больше новых деталей. Мыслительный процесс принимает шаблонный, описательный тип. Как будто собеседник при разговоре пользуется словесными трафаретами, применяя стандартные словосочетания. Смысловая продуктивность речи при этом значительно снижается. Некоторые исследователи эпилептических расстройств личности обозначают подобное явление «лабиринтным мышлением».
Вернуться к оглавлению
Группа риска эпилепсии
Поведенческое расстройство личности, спровоцированное эпилептической патологией, невозможно избежать из-за непрогнозируемых и острых конвульсивных приступов. Ключевыми факторами, влияющим на прогрессирование осложнений личностных расстройств, являются следующие причины:
- Социальное и экономическое положение больного ниже среднего.
- Образование и интеллектуальные способности пациента также ниже среднего.
- Ближайшее окружение больного не оказывает ему моральной и психологической поддержки. Вследствие этого значительно снижается самооценка, коммуникационные способности личности понижаются, происходит усугубление множества поведенческих и личностных особенностей пациента.
- Как относится сам пациент к своему заболеванию. Многочисленные исследования в области медицины, в частности эпилепсии, выявили, что отрицательный взгляд на заболевание в значительной степени повышает вероятность личностного расстройства. Особенно это выражено среди детского, подросткового возраста.
- Уровень здоровья пациента. Статистические данные показывают, что часто наряду с эпилепсией могут прогрессировать различные расстройства неврологического плана, поведенческие и личностные отклонения в этом случае часто проявляются в детском возрасте. Например, по причине расстройств личности при эпилепсии с параллельным развитием сопутствующего психического расстройства практически всегда провоцируется значительное торможение интеллектуального развития ребенка.
Вернуться к оглавлению
Межсудорожные отклонения психики
Являются наиболее распространенным проявлением психического расстройства при заболевании эпилепсией. Характерным условием для межсудорожных дисфорических расстройств считается большая продолжительность патологии. Более простым языком дисфорию можно объяснить как потерю умения получать наслаждение или удовольствие. Если говорить о симптоматике данного отклонения, предупреждающего наступающий эпилептический приступ, то можно заметить схожесть с депрессивным нарушением личности. Пациент, страдающий эпилепсией, способен выражать:
- эпизодическую раздражительность;
- беспричинную тревогу;
- сильные головные боли;
- нарушение сна;
- типичные признаки депрессии.
Длительность подобного фрагмента дисфорических отклонений способна протекать от 2-3 часов до 3-4 месяцев, периодически сменяясь на состояние эйфории.
Вернуться к оглавлению
Типология заболевания и личностные отклонения
Немаловажную роль в изменениях особенностей личности играет характер протекания самой патологии. Воздействовать на образование определенных нарушений личности человека способна целая совокупность факторов: типология конвульсивных приступов, месторасположение эпицентра заболевания, то, в каком возрасте появились первые приступы, используемые медикаменты для управления припадками. Например, основываясь на многочисленных исследованиях, можно с уверенностью утверждать, что расстройства аффективного типа (отклонения психического характера, выражающиеся в нарушениях эмоциональной сферы больного) часто проявляются в той ситуации, когда патология стала прогрессировать в среднем возрасте. В детском возрасте, когда проявление эпилепсии началось достаточно рано, можно наблюдать более тяжелые, отрицательные осложнения: повышенная агрессивность, антисоциальное поведение, необоснованная тревога и страх.
Согласно одной из ключевых теорий, изучающих особенности и предрасположенность личностных расстройств при эпилепсии, нарушения психики человека тесно взаимосвязаны с расположением эпилептических очагов. Исходя из этого принято считать, что при локации очагов эпилепсии в левом полушарии мозга патология способна спровоцировать депрессивные, ипохондрические личностные отклонения: необоснованные подозрения, чувство тревоги, предрасположенность к депрессивному настроению, чувствительность и ранимость.
В противном случае, когда очаг заболевания располагается в правом полушарии головного мозга, характерные расстройства принимают более агрессивные черты: постоянное раздражение, плохое настроение, эмоциональный накал в сопровождении импульсивности, частые конфликты с окружающими людьми.
У пациентов часто происходит обострение астенических и истерических личностных качеств. Подобные явления могут проявляться в виде крайнего эмоционального взрыва в сопровождении с битьем посуды; бранными речами на предельной громкости; ломкой бытовых предметов обихода; мимическим кривлянием, выражающим гнев и злобу; конвульсивным сокращением мышц всего тела; душераздирающими визгами. Проявление гипертензии, которая свойственна астении, встречается почти у третьей части больных эпилепсией.
Помимо того, что у пациентов, страдающих эпилепсией, наблюдается тугая подвижность процессов психики, также отмечается слабоумие, вялое настроение, пассивное и безразличное состояние к своему окружению, смирение перед своей патологией. Зафиксирована малая эффективность мыслительных процессов, ослабевает память, запас слов постепенно иссякает, прогрессирует пониженная активность речи. Через определенный промежуток времени теряется аффективное напряжение, злоба. Однако сохраняются ханжество, льстивость, угодливость. Большую часть свободного времени больные находятся в положении лежа, проявляется крайнее безразличие ко всему, чувства полностью исчезают. Больной интересуется исключительно своим здоровьем, сосредоточен на второстепенных деталях, крайне эгоистичен.
Это подтверждает наличие тесной взаимосвязи личностных нарушений больного эпилепсией и формирования заключительных этапов патологии.
Автор:
Иван Иванов
Поделись статьей:
Оцените статью:
Загрузка...Похожие статьи
1popsihiatrii.ru
Расстройства психики и поведения при эпилепсиях: клиническая типология и терапевтические стратегии
И.А. Марценковский, И.И. Марценковская, Украинский научно-исследовательский институт социальной, судебной психиатрии и неврологии МЗ Украины, г. Киев
Эпилепсии – группа заболеваний, характеризующихся нейробиологическими изменениями в головном мозге со специфическими и неспецифическими нарушениями нейрональной активности (патологической синхронизацией), повторяющимися эпилептическими припадками, когнитивными и психическими нарушениями. Для диагностики эпилепсии требуется выявление как минимум одного эпилептического припадка (ILAE, IBE, 2005).
Согласно медицинской статистике, эпилепсией страдает 2-3% населения во всем мире. В 75% случаях заболевание манифестирует до наступления подросткового возраста. Эпилепсия может быть вызвана генетическими, связанными с поражением головного мозга, метаболическими и другими факторами. В развивающихся странах инфекционные и паразитарные заболевания (особенно нейроцистицеркоз) и перинатальные повреждения головного мозга являются наиболее частыми факторами предиспозиции эпилептических синдромов (Barragan, 2004). В Украине более значимыми считаются перинатальные и ранние постнатальные повреждения мозга (Мартынюк, 2012; Евтушенко, 2012).
Согласно данным ВОЗ, пациенты с эпилепсиями составляют не менее 0,5% от общего числа лиц, страдающих тяжелыми заболеваниями, вследствие которых развивается инвалидность. В странах с низким уровнем медицинской помощи уровень инвалидности при эпилепсиях значительно выше. Тем не менее, около 70% пациентов с эпилепсией могут жить нормальной жизнью, если своевременно получают надлежащие лечение и уход.
Прогноз при эпилепсиях, прежде всего, зависит от их этиологии, раннего и корректно назначенного противоэпилептического лечения (www.nice.org.uk). Терапии эпилепсии должна предшествовать диагностика, направленная на выявление формы заболевания, ее этиопатогенетических особенностей и типа приступов. К сожалению, диагностике психических расстройств у больных эпилепсией уделяется недостаточно внимания. Такие проблемы наблюдаются как в странах с развитой системой медицинской помощи, так и в развивающихся странах.
Лечение эпилепсии должно не только обеспечивать контроль над эпилептическими припадками, но и влиять на психические и поведенческие расстройства, которые нередко регистрируются у больных в структуре припадков, предшествуют им, наблюдаются в послеприпадочный или межприступный периоды. Причинно-следственные отношения между эпилептическими припадками и психическими нарушениями не всегда очевидны. Сложности вызывает вопрос о целесообразности дополнительного лечения антидепрессантами (АД), нейролептиками, психостимуляторами, о безопасности и эффективности сочетания противоэпилептической и психотропной терапии. Следует также помнить о тимостабилизирующем действии некоторых противоэпилептических препаратов (ПЭП) – солей вальпроевой кислоты, карбамазепина и ламотриджина, позволяющем использовать их не только для обеспечения контроля над эпилептическими припадками, но и для коррекции коморбидных или ассоциированных с этими приступами депрессивных и маниакальных (гипоманиакальных) нарушений. В педиатрической практике антиконвульсанты тимоизолептики могут использоваться также для коррекции поведенческих нарушений, связанных с эмоциональной дисрегуляцией.
В странах с низким уровнем доходов и медицинской помощи эпилепсии диагностируются не всегда своевременно. При их лечении предпочтение отдается более дешевым ПЭП ранних генераций (фенобарбиталу, фенитоину, карбамазепину), которые обладают большим количеством побочных эффектов, в том числе психических, а также не проводится мониторинг терапевтической эффективности и безопасности их применения.
Нарушения сознания и обманы восприятия в структуре эпиприпадков при различных формах эпилепсий
Предложено множество классификаций эпилепсий. В основу одних положена локализация эпилептического разряда (например, височная, лобная эпилепсии), других – проявления припадка (например, психомоторная эпилепсия), третьих – этиология (например, посттравматическая эпилепсия). В настоящее время общепринятыми считаются классификации, разработанные Международной лигой борьбы с эпилепсией (ILAE): классификация эпилептических припадков (1981) и классификация эпилепсий и эпилептических синдромов (1989).
В основу классификации эпилептических припадков положены клинические и электроэнцефалографические (во время приступа и в межприступный период) проявления эпилептических припадков, зарегистрированные при помощи ЭЭГ-видеомониторинга. Систематика основана на разграничении приступов при очаговых поражениях полушарий головного мозга (парциальных) и припадков, при которых процесс гиперсинхронизации охватывает весь головной мозг (генерализованных).
Парциальные, или фокальные припадки делят на простые и сложные. Простые парциальные приступы, в отличие от сложных, не сопровождаются нарушением сознания. Проявления простых парциальных припадков многообразны и зависят от того, в какой зоне коры мозга возникла эпилептическая активность. При простых моторных парциальных приступах клонические судороги развиваются в отдельной части тела, например руке или лице, и могут распространяться на соседние области (джексоновские припадки). Тонические приступы характеризуются напряжением мышц (без клонических движений) или формированием вынужденной позы (например поворотом головы или глаз). После моторного припадка возможна временная слабость мышц, вовлеченных в припадок (постиктальный паралич Тодда).
Простые сенсорные парциальные припадки проявляются галлюцинациями или иллюзиями. При соматосенсорных приступах возникает онемение или покалывание какой-либо части тела. Повреждение различных чувствительных зон коры головного мозга вызывает соответствующие галлюцинации или иллюзии: обонятельные или вкусовые – при поражении медиальных отделов височной доли, зрительные – затылочной области, слуховые или вестибулярные – верхней височной извилины.
Простые вегетативные парциальные приступы могут проявляться потоотделением, пилоэрекцией, сердцебиением, неприятными ощущениями в эпигастральной области. Такие припадки обычно обусловлены поражением височной доли.
Сложные парциальные припадки сопровождаются нарушением сознания. При этих приступах эпилептическая активность возникает в ограниченной зоне головного мозга, а затем распространяется на участки, регулирующие внимание и сознание. В типичном случае больной внезапно замирает, бессмысленно уставившись в одну точку, а затем развиваются автоматизмы (например причмокивание или жевание). В некоторых случаях пациенты продолжают совершать сложные действия, например едут на велосипеде. Во время сложного парциального припадка больной не реагирует на внешние стимулы, контакт с ним обычно нарушается на 30-90 секунд.
После припадка часто сохраняются спутанность сознания и сонливость. Спутанность сознания может быть кратковременной, а припадок – незаметным для больного. Пациенты не помнят, что происходило с ними во время приступа, но иногда запоминают события, имевшие место перед ним. Припадкам могут предшествовать самые разнообразные психические нарушения в виде эмоциональных переживаний (пароксизмов страха, депрессии), ощущений ранее виденного (deja vu), деперсонализации, реминисценций и сноподобных состояний. В таких случаях можно говорить о простых сенсорных парциальных припадках, которые развиваются перед тем, как эпилептическая активность успевает распространиться на другие области мозга. Такие приступы называют вторично генерализованными.
Сложные парциальные припадки часто начинаются в височной доле, однако источником эпилептической активности может быть любая другая доля, из которой эпилептическая активность распространяется на височную. Определить источник эпилептической активности в таких случаях можно лишь на основании тщательного анализа начальных симптомов приступа. Несмотря на то что сложный парциальный припадок начинается из одного очага, эпилептическая активность может распространяться очень быстро, поэтому сознание обычно нарушается сразу. В таких случаях больной не помнит никаких предвестников приступа.
Сложные парциальные припадки необходимо дифференцировать с абсансами. Источником парциальных приступов является очаг патологической активности, тогда как абсансы относятся к первично генерализованным припадкам. Парциальные приступы зачастую продолжаются дольше, чем абсансы, и сменяются спутанностью сознания, которой не бывает после абсансов. Парциальные припадки развиваются на фоне очагового поражения коры головного мозга.
Парциальные приступы могут переходить во вторично генерализованные. При вторичной генерализации обычно возникают тонико-клонические припадки, а не абсансы, атонические, миоклонические или другие формы генерализованных припадков. Эпилептическая активность может распространяться так быстро, что парциальный (очаговый) компонент остается незамеченным. Такие вторично генерализованные припадки клинически неотличимы от первично генерализованных тонико-клонических приступов. Диагноз устанавливают по данным инструментальных исследований, в том числе ЭЭГ, КТ или МРТ.
Генерализованные припадки с самого начала характеризуются вовлечением обоих полушарий головного мозга. В связи с этим они развиваются без предвестников.
Типичные абсансы представляют собой короткие (5-15 секунд) приступы нарушения сознания, которые, как правило, характеризуются замиранием и остановившимся взором. Спутанности сознания после припадка нет. Без лечения абсансы могут многократно повторяться в течение суток. Почти всегда они начинаются в детстве, иногда продолжаются в зрелом возрасте. На ЭЭГ во время припадка регистрируются генерализованные комплексы пик–волна. Примерно в 50% случаев абсансы сочетаются с другими первично генерализованными припадками, в том числе миоклоническими и большими эпилептическими, или сменяются ими.
Атипичные абсансы имеют менее четко выраженные начало и конец, продолжаются дольше, могут сопровождаться двигательными нарушениями (например потерей мышечного тонуса) и обычно сочетаются с другими формами припадков и умственной отсталостью.
Миоклонические припадки проявляются короткими внезапными судорожными подергиваниями. При генерализованных формах миоклонии вовлекают голову, шею, а нередко и проксимальные отделы рук и ног. Миоклонические припадки могут возникать изолированно, но чаще сочетаются с другими первично генерализованными припадками и входят в состав различных эпилептических синдромов.
Клонические припадки напоминают серию миоклонических подергиваний. Тонические припадки характеризуются двусторонними короткими (обычно не более 20 секунд) приступами напряжения мышц туловища и конечностей. При синдроме Леннокса–Гасто тонические судороги в основном развиваются во время сна.
Атонические припадки характеризуются внезапной кратковременной (на несколько секунд) потерей мышечного тонуса. При этом у больного резко опускается голова или он падает вперед («кивки», «клевки»). Потеря сознания при атонических приступах кратковременная. Падения могут приводить к травматизации ребенка. Атонические припадки почти всегда начинаются в детстве и сопровождаются умственной отсталостью, что позволяет легко дифференцировать их с приступами, сопровождающимися падением при эпилепсиях у взрослых, ранее не имевших неврологических заболеваний.
Большие (генерализованные судорожные) припадки начинаются с потери сознания и генерализованного тонического напряжения мышц туловища и конечностей. Пронзительный вопль в начале приступа возникает в результате резкого выталкивания воздуха через сомкнутые голосовые складки. Тоническое напряжение мышц сменяется клоническими судорогами: появляются низкоамплитудные частые подергивания, переходящие в двусторонние симметричные клонические судороги большой амплитуды. Сокращения мышц бывают столь сильными, что могут приводить к компрессионным переломам позвонков, вывиху плеча и другим повреждениям опорно-двигательного аппарата. Тонико-клонические судороги могут сопровождаться непроизвольным мочеиспусканием и обильным слюнотечением, иногда с кровью из-за прикусывания боковой поверхности языка.
Припадок в большинстве случаев продолжается 1-2 минуты. Во время него часто имеет место резкий цианоз кожных покровов. После припадка нередко наблюдаются сопор, сонливость, спутанность сознания, головная боль. Через несколько часов или на следующий день после приступа появляются миалгии. В некоторых случаях возникает преходящее расстройство памяти.
Припадки, не похожие ни на одну из перечисленных форм, чья природа остается неясной, относят к неклассифицируемым (например некоторые приступы у новорожденных).
Эпилептическим синдромам как отдельным клиническим вариантам эпилепсий присущи типичные клинико-динамические проявления: возраст дебюта, комбинация проявлений, стереотипы развития эпилептических припадков, типичное течение и ответ на терапию. Некоторые эписиндромы также характеризуются типичными ЭЭГ-паттернами в межприступный период.
В основу классификации эпилепсий и эпилептических синдромов положены два принципа: этиологии заболевания и локализации специфичных нейробиологических изменений головного мозга. В зависимости от этиологии все эпилепсии подразделяют на симптоматические – являющиеся следствием или проявлением очевидных поражений ЦНС, идиопатические – не вызванные очевидными причинами, за исключением генетической предрасположенности, и криптогенные – предположительно симптоматические.
Субстрат нейробиологических изменений в головном мозге при симптоматических эпилепсиях можно установить с помощью современных методов нейровизуализации головного мозга. Патологический субстрат может быть диффузным (в виде аноксии, генерализованных церебральных мальформаций), мультифокальным (при энцефалите и туберозном склерозе) и фокальным (при ушибе головного мозга или фокальной корковой дисплазии). Идиопатические эпилепсии характеризуются дебютом в определенном возрасте и имеют четко определенные клинические и электроэнцефалографические характеристики. Криптогенные эпилепсии и эпилептические синдромы отличаются отсутствием определенных возрастных и нейрофизиологических характеристик.
Двойная диагностика эпилепсий и расстройств психики и поведения, причинно-следственные отношения и коморбидность
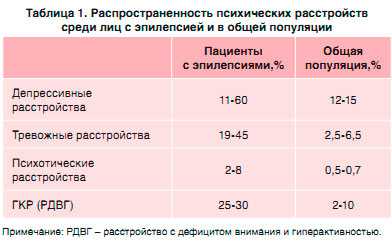
По данным Davies et al. (2003) и Devisnky (2003), эпидемиологические исследования продемонстрировали, что психические расстройства более распространены среди лиц с эпилепсией по сравнению с общей популяцией (табл. 1).
 |
Далее приведено несколько возможных объяснений взаимосвязи между психическими расстройствами и эпилепсиями.
1. Психические расстройства и эпилепсии не имеют причинно-следственной взаимосвязи, единого этиопатогенеза, что позволяет говорить о коморбидности или двойной диагностике.
2. Коморбидные психические расстройства являются следствием психогении – психической травматизации, ассоциированной с увеличением психосоциальных проблем (например, стигматизацией, обесцениванием, изменением образа жизни), которые связаны с диагностикой эпилепсии и появлением эпилептических припадков.
3. Повторяющиеся эпилептические припадки непосредственно повышают риск развития психических расстройств.
4. Психическое расстройство повышает уязвимость мозга к развитию эпилепсии.
5. Как эпилепсии, так и психические расстройства вызваны общими проявлениями аномалий развития нейротрансмиттерных систем головного мозга и корковых дискинезий.
Аффективные, тревожные расстройства, психозы, гиперкинетическое расстройство (ГКР) и расстройства аутистического спектра часто диагностируются при эпилепсиях в качестве коморбидных.
Ряд специалистов (Глухова, 2012; Евтушенко, 2012; Кирилова, 2014) считают расстройства психики и поведения осложнениями эпилепсии; другие (Gaitatzis et al., 2004; Barragan, Hernandez, 2005; Марценковский, 2014) в своих исследованиях продемонстрировали двустороннюю направленность причинно-следственных связей между ними.
Эпидемиологические исследования свидетельствуют о том, что депрессия в анамнезе повышает риск заболеть эпилепсией в 4-7 раз, в то же время при наличии эпилепсии риск развития депрессии возрастает в 5-25 раз. Другие психические патологии, такие как ГКР (РДВГ), увеличивают риск эпилепсии в 3-7 раз (Kanner, 2005). Tellez Zenteno et al. (2007) в своем исследовании установили, что треть пациентов с эпилепсией страдали депрессией или тревогой, 25% – высказывали суицидальные мысли, у 25% – возникали проблемы с концентрацией внимания и когнитивные нарушения. Исследование детей с впервые выявленной идиопатической эпилепсией продемонстрировало, что у 25% респондентов первому эпилептическому припадку предшествовало депрессивное расстройство, четверть детей страдала тревожным расстройством, еще четверть – ГКР. Эти данные указывают на двунаправленную связь между этими заболеваниями (Марценковский, 2014).
Таким образом, повышенный риск развития психических расстройств наблюдается не только у пациентов с эпилепсией. Так, у лиц с аффективными и первазивными нарушениями развития, расстройствами активности и внимания также существует высокая вероятность манифестации эпилепсии. Высокий уровень двойной диагностики объясняется общими патогенетическими механизмами при эпилепсии и психических нарушениях. Эпилепсии, по-видимому, так же как и другие психические заболевания, являются результатом структурных аномалий головного мозга, нарушений нейроразвития. Идентификация основных патогенетических механизмов может пролить свет на нейробиологические основы возникновения таких расстройств.
Уровни коморбидности эпилепсий (вероятность двойной диагностики) во многом зависят от протоколов исследований. Оценка с помощью диагностических критериев МКБ-10 менее чувствительна и позволяет получить менее надежные результаты, чем при применении полуструктурированных интервью, ассоциированных с DSM. Распространенность диагностированных коморбидных психических расстройств у больных, получавших противоэпилептическую терапию в психиатрических клиниках, была выше, чем в неврологических клиниках. В любом случае, уровень диагностики расстройств психики и поведения у детей с эпилепсиями был выше, чем в общей популяции.
Наличие коморбидных психических расстройств в значительной степени определяет прогноз лечения больных эпилепсиями (Kessler et al., 1994; Bijl et al., 1998), а также влияет на ответную реакцию организма на ПЭП, особенности побочных эффектов и качество жизни в целом.
Тревожные расстройства при эпилепсиях
Тревога может быть диффузной (плавающей) и пароксизмальной (в виде панических атак). При тревожно-фобических расстройствах тревога вызывается исключительно (или преимущественно) определенными ситуациями или объектами, в текущий момент не представляющими опасностями. В результате пациент, как правило, характерным образом избегает таких ситуаций либо переносит их, переживая при этом страх. Иногда его внимание концентрируется на отдельных симптомах, таких как сердцебиение, ощущение дурноты, головокружение; испытываемое беспокойство часто сопровождается вторичным страхом смерти, потери самоконтроля или сумасшествия. Даже предположение о вероятности попасть в соответствующую ситуацию обычно вызывает тревогу предвосхищения.
Фобическая тревога и депрессия часто сосуществуют. Нужно ли устанавливать два диагноза (фобическая тревога и депрессивный эпизод) или только один? Этот вопрос в каждом конкретном случае решают в зависимости от сопоставления течения обоих состояний (важно уточнить, развилось ли одно из них раньше другого) и полноты выполнения диагностических критериев каждого из них на момент обследования.
Распространенность тревожных расстройств в общей популяции варьирует от 2 до 5%. У лиц, страдающих эпилепсией, этот показатель выше – 11-15% (Hunt et al., 2002). Tellez-Zenteno et al. (2005) сообщили, что распространенность эпилепсии среди канадских подростков, обследованных с помощью полуструктурированного клинического интервью, составила 13%. Тревожные расстройства чаще встречаются у пациентов с фармакорезистентной эпилепсией. К сожалению, уровень депрессии и тревоги у лиц с резистентной эпилепсией не снижается после оперативных вмешательств, связанных с эпилепсиями.
Следует отметить, что существует вероятность развития различных причинно-следственных и временных взаимоотношений между клиническими проявлениями тревожного расстройства и эпилептическими припадками. Предприступная тревога как феномен, ассоциированный с аурой, может помочь предсказать возникновение припадка. Диагностическое значение в этом случае имеют усиление тревоги и появление страхов в дни приступов. Симптомы опасения, беспокойства или чувства страха могут входить в структуру простых парциальных (чаще всего височных) и комплексных парциальных припадков, сопровождающихся речевыми или моторными автоматизмами. Межприступная тревога обычно в меньшей степени связана с течением эпилептического процесса, частотой и тяжестью эпилептических припадков, но часто обнаруживает причинно-следственные взаимоотношения с нарушениями настроения. В таких случаях двойная диагностика эпилепсий, тревожно-фобических (панического, генерализованного тревожного, обсессивно-компульсивного, социально-фобического) и посттравматического стрессового расстройств является наиболее обоснованной.
Применение тимоизолептической и тимоаналептической терапии
Тимоизолептики, прежде всего соли вальпроевой кислоты, должны рассматриваться в качестве препаратов первой линии выбора как при тревоге, наблюдающейся в структуре эпиприпадков, так и при межприступной тревоге сопутствующих тревожно-фобических расстройств. Увеличение дозы при их использовании в качестве ПЭП может быть хорошим терапевтическим решением. Окончательная дифференциальная диагностика таких состояний может быть сопряжена со значительными сложностями и требовать длительного наблюдения за клинической динамикой расстройства. Ранняя дополнительная терапия АД иногда приводит как к утяжелению и учащению эпилептических припадков, так и к усилению тяжести тревожно-фобических нарушений. Появление панических атак в ночное время на фоне тимоаналептической терапии сложно отличить от простых парциальных припадков височного происхождения.
Ламотриджин также может быть рекомендован таким больным, в особенности детям, страдающим эпилепсией, у которых наблюдаются как симптомы тревоги, так и депрессии. Применение карбамазепина возможно, но менее предпочтительно из-за высокого риска побочных эффектов, связанных с лекарственными взаимодействиями в случае политерапии.
Эпилептические психозы
Распространенность расстройств с психотическими симптомами (бредом, галлюцинациями, нарушениями восприятия, растерянностью, непонятной разорванной речью, спутанным сознанием) среди населения в целом варьируют от 1 до 2% (Johns, van Os, 2001).
Согласно популяционным исследованиям, распространенность эпилептических психозов колеблется от 3,1 до 9%. Психозы более характерны для подростков, но психотические симптомы могут наблюдаться и у детей младшего школьного и дошкольного возраста, особенно при наличии у них сложных парциальных припадков.
Психотические симптомы у лиц, страдающих эпилепсией, могут быть иктальными (возникать во время приступов, например как непосредственные клинические проявления в структуре сложных парциальных припадков), постиктальными (развиваться после одного или серии припадков) и хроническими интериктальными.
Острый интериктальный психоз развивается после прекращения припадков, на фоне значительного снижения их частоты (альтернирующие психозы) либо после приступов, которым предшествовало увеличение специфической эпилептической активности. Постиктальные психозы обычно появляются после сложных парциальных или вторично генерализованных припадков и длятся 7-10 дней. Хронические эпилептические психозы продолжаются более 6 месяцев и вызывают наибольшую дискуссию о наличии причинно-следственных взаимоотношений между психозом и эпилептическим процессом.
У детей с височной и фармакорезистентной эпилепсией психотические состояния встречаются чаще, распространенность психозов колеблется от 10 до 19%, что почти в два раза выше, чем в группах больных с другими формами эпилепсий (Taylor, 1972).
В противовес вышесказанному можно отметить, что у подавляющего большинства людей, страдающих эпилепсией, никогда не наблюдаются психотические эпизоды, что свидетельствует об отсутствии бесспорной связи между эпилепсией и психозами (Tadokoro et al., 2007).
Для интериктальных психозов, в основном при височной эпилепсии, характерен длительный (более 10 лет с момента первого припадка до манифестации психоза) преморбидный период. Существует мнение, что связь между эпилепсиями и психозами является неспецифической, а психоз у пациентов с эпилепсиями развивается не в результате эпилептического процесса, а является еще одним, наряду с припадками, проявлением неспецифических повреждений определенных структур головного мозга. Также эпизоды психоза предлагают рассматривать как состояния, эквивалентные эпилептическим припадкам. Такая концептуализация несколько противоречит точке зрения Landolt (1953), который рассматривал психозы как результат парадоксальной нормализации ЭЭГ у больных эпилепсиями. Однако этот «феномен» наблюдается в случаях недлительно протекающих психозов.
Так, ЭЭГ нормализуется менее чем у 25% лиц с эпилепсиями при появлении у них психотических симптомов, наблюдающихся свыше 3 месяцев. Во время ремиссии на ЭЭГ вновь усиливается патологическая активность. Тем не менее, снижение или исчезновение припадков во время психоза, подтверждаемое данными ЭЭГ, имеет практическое значение, так как позволяет уменьшить дозировки ПЭП и начать дополнительную терапию нейролептиками. Важно также подчеркнуть, что у детей психотические симптомы могут быть вызваны некоторыми ПЭП (например, топираматом, леветирацетамом и фенобарбиталом), которые не являются препаратами выбора при эпилептических психозах.
Необходимо отметить, что при эпилепсиях наблюдается значительный клинический полиморфизм психотических симптомов. Bruens (1971, 1974) описал психозы с расстройствами сознания, в структуре которых преобладали длительные сумеречные расстройства, кратковременные постпароксизмальные сумеречные нарушения сознания, нарушения сознания, соответствующие статусу абсансов и психомоторных припадков, а также делириозные состояния.
Janz (1969) ввел понятие «альтернативных психозов», которые характеризуются полиморфными психопатологическими синдромами, протекающими на фоне ясного сознания. Психозы, сопровождающиеся нормальным состоянием сознания, автор описывает как периодические (транзиторные) психозы. К ним относятся дисфорические, маниакальные, депрессивные состояния, а также альтернативные психозы с продуктивной симптоматикой. Также Janz упоминает так называемые психозы с психическим регрессом. Они возникают у больных с низким уровнем интеллектуального развития, отсутствием критики к своему заболеванию, выраженным эгоцентризмом и педантизмом.
Применение антипсихотиков
При терапии психотических расстройств показано применение антипсихотиков. При выборе препаратов необходимо учитывать их способность учащать эпилептические припадки, а также риск лекарственных взаимодействий с часто применяемыми ПЭП. При психотических расстройствах у детей с эпилепсиями не рекомендовано использовать хлорпромазин, клозапин и тиоридазин. У детей с 6-летнего возраста рекомендованы рисперидон, арипипразол и галоперидол, после 14 лет – оланзапин и кветиапин. Опыт многолетней практики сотрудников отдела детской и подростковой психиатрии УНИИ ССПН (2001-2015) свидетельствует о том, что амисульпирид и тиапридал обладают лучшей переносимостью и безопасностью применения, чем галоперидол и тиоридозин.
Гиперкинетическое расстройство при эпилепсиях
Распространенность ГКР среди больных эпилепсией составляет от 30 до 50%. Именно нарушения активности и внимания, а не вызванные болезнью изменения личности и интеллектуально-мнестическое снижение, как считалось ранее, приводят к возникновению у детей с эпилепсиями серьезных социальных и академических трудностей (Barragan et al., 2006). Такая взаимосвязь не зависит от типа приступов, возраста начала эпилепсии и этиологии эпилептических припадков.
Фармакотерапия ГКР у детей с эпилепсиями сопряжена с дополнительными сложностями, что связано с потенциальным риском учащения припадков в случае применения симулянтов.
Терапевтическая реакция на симулянты
Терапию метилфенидатом рекомендуется начинать при достижении ремиссии эпилептических припадков после стабилизации доз ПЭП. Преимущество имеют ламотриджин, леветирацетам и соли вальпроевой кислоты (ПЭП, не вызывающие седации). Увеличение дефицита внимания и нарастание ассоциированных с ним поведенческих нарушений и академической неуспеваемости ограничивают возможности применения карбамазепина и топирамата.
Эффективный в отношении симптомов ГКР атомоксетин не усиливает судорожную готовность мозга и, как правило, хорошо переносится пациентами с эпилепсиями. Некоторые специалисты считают, что применение атомоксетина для лечения нарушений активности и внимания у детей с эпилепсиями не требует пересмотра базовой противоэпилептической терапии. Собственный клинический опыт противоречит последнему тезису. Мы наблюдали случаи манифестации эпилептических припадков и случай развития эпилептического статуса при лечении атомоксетином пациентов со специфическими формами эпилептической активности на ЭЭГ (Марценковский, 2014).
Терапевтическая реакция на ПЭП
Соли вальпроевой кислоты наряду с ремиссией эпилептических припадков могут устранять поведенческие нарушения (импульсивность, гиперактивность), а также улучшать концентрацию внимания и академическую успеваемость у детей с эпилепсиями. Терапевтическая эффективность вальпроатов, по-видимому, связана не столько с непосредственным действием на гиперкинетическую симптоматику, сколько с тимоизолептическим влиянием на гипоманиакальные, маниакальные и депрессивные нарушения, ассоциированные с эмоциональной дисрегуляцией (Barragan, Hernandez, 2005; Марценковский, 2014).
Кроме того, ПЭП могут оказывать непосредственное действие на гиперкинетическую симптоматику. Они могут усугублять или даже приводить к развитию нарушений активности и внимания. Так, барбитураты, в частности фенобарбитал, могут вызывать гиперактивность, особенно у детей раннего возраста, соли вальпроевой кислоты – раздражительность при лечении впервые выявленной эпилепсии у детей с ГКР, ламотриджин – гиперактивность у умственно отсталых, леветирацетам – враждебность, топирамат – замедление идеаторных и моторных процессов, сопровождающееся ухудшением концентрационной функции внимания, и усиление гиперактивности, раздражительности и импульсивности (Barragаn Pеrez, 2012; Марценковський, 2014).
Эпилептические депрессии
Расстройства настроения – наиболее распространенные нарушения психики у лиц, страдающих эпилепсией. Заболеваемость рекуррентной депрессией при эпилепсиях составляет около 5%. При скрининге с использованием диагностических критериев DSM-IV распространенность депрессии варьирует от 12 до 16%.
Наиболее высокие показатели распространенности депрессий прослеживаются у пациентов с фармакорезистентной эпилепсией – 40-60% (Davies et al., 2003). Grabowska-Gryzb et al. (2006) установили, что в выборке из 203 больных резистентной эпилепсией депрессия наблюдается у 49,5%.
Многочисленные исследования продемонстрировали, что депрессии и эпилепсии могут быть обусловлены одними и теми же причинами. В настоящее время выявлен целый ряд общих для эпилепсии и депрессии патогенетических механизмов (Kanner, 2006): нарушение метаболизма ряда нейротрансмиттеров ЦНС, в особенности серотонина, норэпинефрина, дофамина, гамма-аминомасляной кислоты (ГАМК) и глутамата; структурные нейродегенеративные изменения, прежде всего в височных и лобных областях большого мозга, амигдале, гиппокампе, энторинальной, латеральной височной, префронтальной, орбитофронтальной и медиально-фронтальной коре; функциональные нарушения (выявленные с помощью ПЭТ и СПЕКТ) в височных и лобных долях мозга, заключающиеся в снижении связывания с 5-HT1A-рецепторами в медиальных структурах, ядре шва, таламусе и поясной извилине мозга; нарушение функционирования гипоталамо-гипофизарно-адреналовой системы.
Депрессии и эпилепсии имеют двусторонние причинно-следственные взаимоотношения. С одной стороны, манифестация эпилепсии повышает риск развития депрессии, с другой – депрессии и суицидальные мысли у пациента являются факторами риска развития в дальнейшем неспровоцированных приступов и манифестации эпилепсии. Риск заболеть эпилепсией у пациента с депрессией в 4-7 раз выше, чем в популяции, а наличие в анамнезе попытки суицида повышает риск развития эпилепсии в 5 раз (Kanner, 2006; Sookyong Koh et al., 2007). Brodie et al. (2012) продемонстрировали, что у больных эпилепсиями при появлении коморбидных аффективных нарушений шансы достичь медикаментозной ремиссии снижаются в три раза (средний период наблюдения – 79 месяцев). Наличие в анамнезе депрессии сказывается также на прогнозе пациентов с эпилепсией, подвергающихся хирургическому вмешательству.
Был проведен ряд исследований по выявлению факторов риска развития депрессии у лиц с эпилепсией. Установлено, что развитие депрессии наиболее характерно для пациентов с симптоматической фокальной эпилепсией и частыми (более одного раза в месяц) приступами, которые принимают 2-3 ПЭП (Kimiskidis, 2007).
В многочисленных исследованиях показано, что парциальные приступы, в особенности сложные парциальные при височной эпилепсии, являются факторами риска развития депрессии и тревоги. В исследованиях зависимости риска развития депрессии от латерализации эпилептогенного фокуса были получены противоречивые данные, однако большинство ученых в настоящее время сходятся во мнении, что депрессия более характерна для пациентов с левополушарной фокальной эпилепсией (Lambert, Robertson, 1999). Возможно, это объясняется тем, что больные с левосторонним очагом склонны более критично относиться к своему состоянию, тогда как пациентам с правосторонним повреждением в большей мере свойственно преуменьшение либо отрицание негативных сторон своего поведения.
У пациентов с височной эпилепсией чаще встречаются фармакорезистентные эпилепсии и тяжелые судорожные приступы. Эпилептические депрессии, не отвечающие на терапию АД, также нередко встречаются при височных эпилепсиях. Исследования с нейровизуализацией головного мозга продемонстрировали связь между фармакорезистентностью височных эпилепсий и эпилептических депрессий с поражением гиппокампальных структур (височным медиобазальным склерозом). Существует также гипотеза, согласно которой лица с парциальными приступами (наиболее распространенным типом височной эпилепсии) (Barragаn Pеrez, 2012).
Терапевтическая реакция на ПЭП
Некоторые исследователи указывают на возможное снижение частоты эпилептических припадков у пациентов перед манифестацией депрессии (Lambert, Robertson, 1999). Установлено, что у лиц с эпилепсиями, ассоциированными с депрессиями, регистрируется меньшее количество генерализованных судорожных припадков, чем у больных, не имеющих аффективных расстройств. Подавление генерализации эпилептической активности из эпилептогенного очага ПЭП может привести к усилению или появлению эпилептической депрессии; к их числу относят: фенобарбитал, вигабатрин, зонисамид, топирамат, тиагабин и клоназепам. Согласно данным проспективного неконтролируемого исследования, леветирацетам также может вызывать симптомы депрессии, гипоманиакальной гневливости и враждебности, дестру
neuronews.com.ua
Психические расстройства и нарушение памяти при эпилепсии
02 июля 2015
Просмотров: 3545
Психические расстройства при эпилепсии — явление нередкое. Болезнь представляет собой опасное патологическое состояние, которое характеризуется различными видами расстройств. При эпилепсии происходят изменения в строе личности: периодически больной испытывает то или иное психотическое состояние. Когда болезнь начинает себя проявлять, происходит разрушение личности, больной становится раздражительным, начинает придираться к мелочам, часто ругается. Периодически у него возникают вспышки гнева; нередко человек совершает поступки, несущие угрозу для окружающих. Следует отметить, что эпилептики склонны испытывать состояния, которые по своей природе кардинально противоположны.

Например, человек испытывает боязливость, усталость от внешнего мира, у него отчетливо выражена склонность унижать себя, через некоторое время состояние может измениться и больной проявит чрезмерную любезность.
Изменения личности при эпилепсии: расстройства психики
Следует отметить, что настроение больных эпилепсией часто подвергается колебаниям. Человек может испытывать подавленное состояние, наряду с этим возникает раздражительность.
Состояние такого типа может легко смениться чрезмерной радостью, веселостью.
При эпилепсии изменения затрагивают интеллектуальные возможности. Иногда люди жалуются на то, что не могут сконцентрировать свое внимание на чем-либо, работоспособность у них снижена. Встречаются кардинально противоположные случаи, когда человек становится чересчур трудолюбивым, внимательным, излишне деятельным и разговорчивым, более того, он способен сделать ту работу, которая еще вчера казалась трудной.
Характер эпилептиков становится весьма сложным, у них очень часто меняется настроение. Люди, больные эпилепсией, медлительны, их мыслительные процессы развиты не так хорошо, как у здоровых. Речь эпилептика может быть отчетливой, однако немногословной. В процессе разговора больные склонны детализировать сказанное, пояснять очевидные вещи. Эпилептики могут часто заострять внимание на чем-то несуществующем, им трудно перейти с одного круга представлений на другой.
Люди, больные эпилепсией, имеют довольно скудную речь, они употребляют уменьшительные обороты, в речи часто можно встретить слова по типу: прекрасный, отвратительный (крайняя характеристика). Специалистами отмечено, что речи больного, страдающего эпилепсией, присуща певучесть, на первом месте всегда находится собственное мнение; помимо этого, он любит хвалить родственников. Человек, у которого диагностирована эпилепсия, бывает слишком зацикленным на порядке, нередко он придирается к повседневным мелочам. Несмотря на вышеперечисленные признаки, у него может присутствовать эпилептический оптимизм и вера в выздоровление. Среди расстройств следует отметить нарушение памяти при эпилепсии, в данном случае возникает эпилептическое слабоумие. Изменение личности напрямую зависит от течения заболевания, от его длительности, при этом учитывается частота пароксизмальных расстройств.
Как проявляются бредовые психозы?
Следует отметить, что расстройства подобного характера проходят очень остро и, как правило, являются хроническими. Эпилептический параноид может возникнуть в результате дистрофии, в частых случаях развитие происходит спонтанно. Эпилептический бредовый психоз проявляется в виде боязни чего-либо, больного настигает весьма тревожное состояние. Ему может показаться, что его кто-то преследует, хочет отравить, нанести телесное повреждение.
Нередко случается ипохондрический бред. Недуг такого характера может исчезнуть тогда, когда настроение нормализуется (состояние, как правило, возникает периодически). У многих больных хронический бред появляется в то время, когда происходит рецидив острых параноидальных состояний. Бывают случаи, когда бредовые психозы появляются первично, а клиническая картина постепенно усложняется, внешне проявления имеют сходства с хронической бредовой шизофренией. В данной ситуации может возникнуть бред преследования, ревности, боязни чего-либо обыденного. У некоторых людей появляются серьезные сенсорные расстройства. В редких случаях можно наблюдать трансформацию психоза с дальнейшим присоединением бредовых идей. Параноидальные состояния бывают со злобным аффектом, при парафренном расстройстве в настроении присутствует оттенок экстаза.
Состояние эпилептического ступора
Данный недуг может развиться на почве помрачения сознания, глубокой формы дистрофии. Нередко эпилептический ступор возникает после припадков. При ступоре больной испытывает определенные неудобства: происходит нарушение движения, значительно замедляется речь.
Стоит отметить, что заторможенность не может вызвать ступора с оцепенением. Состояние может быть с определенной долей возбуждения, при этом могут прослеживаться агрессивные действия со стороны больного. В более простой форме ступорные состояния сопровождаются обездвиженностью, такие состояния могут длиться от часа до 2-3 дней.
Расстройства настроения (дистрофии)
Эпилептические дистрофии — это расстройства настроения, которые часто появляются у больных эпилепсией. Такие состояния нередко возникают сами по себе, при этом внешний провокатор отсутствует. Человек может испытывать состояния резко пониженного настроения или, напротив, возвышенного, чаще всего в поведении преобладает первый тип.
Человек, страдающий эпилепсией, может ощущать тоску, при этом он чувствует боль в груди, у больного может появиться страх без видимых на то причин. Больной может испытывать серьезный страх, который сопровождается озлобленностью и готовностью совершать аморальные поступки. В таком состоянии появляются навязчивые мысли, которые не могут покинуть на протяжении долгого времени.
Человека, страдающего эпилепсией, могут преследовать мысли о суициде или убийстве родственников. В других формах проявления больные становятся чрезмерно спокойными, тихими, грустными, при этом они малоподвижны, жалуются на то, что не могут сосредоточить внимание.
Если наблюдается состояние повышенного настроение, чаще всего оно сопровождается чувством восторга, который достигает экстаза. Поведение при этом может быть весьма неадекватным и даже смешным. Если больного преследует маниакальное состояние, следует отметить, что оно характеризуется определенной степенью раздражимости. Человек может выдвинуть какую-либо идею, затем резко отвлечься на что-то другое. Речь в таком состоянии монотонна и нескладна. У больных эпилепсией часто возникает амнезия, то есть человек не помнит, как и по каким причинам изменился его настрой. В состоянии расстройства настроения человек склонен к пьянству, ему присуще стремление к бродяжничеству, воровству, поджогам и другим преступным деяниям.
Особые состояния при эпилепсии
Существуют так называемые особые эпилептические состояния. Для таких психических расстройств характерна кратковременность: приступ может длиться от нескольких секунд до нескольких часов, при этом отсутствует полная амнезия, самосознание больного остается малоизмененным.
http:
При состояниях такого типа человека настигает чувство тревоги, страха, у некоторых людей наблюдаются расстройства, связанные с ориентацией во временном пространстве. Особое состояние может проявить себя тогда, когда человек впадает в состояние легкого сна, помимо этого, может случиться расстройство уже пережитого.
Психические расстройства при эпилепсии могут проявляться в виде припадочных снов, которые сопровождаются сильным чувством беспокойства и ярости, у человека нарушение появляются зрительные галлюцинации. Когда больной видит картину, сопровождающую припадочный сон, преимущественно в ней преобладает красный цвет. Психические нарушения в виде особых состояний проявляют себя тогда, когда эпилепсия прогрессирует, а не в начале болезни.
http:
Психические расстройства при эпилепсии необходимо отличать от шизофренических, больному нужно оказать срочную медицинскую помощь и отправить на лечение в психиатрический стационар.
Автор:
Иван Иванов
Поделись статьей:
Оцените статью:
Загрузка...Похожие статьи
nervzdorov.ru
Психосоматика эпилепсии: разновидности нарушений личности
От разного рода заболеваний в жизни никто не застрахован. Причины их могут быть как физиологическими, генетическими, так и психологическими. У любого недуга есть своя психосоматика, эпилепсия — один из них.
Эта болезнь связана с поражением головного мозга. Около 30 процентов людей с эпилептическими расстройствами имеют сопутствующие психические отклонения. Это могут быть расстройства личности или другие нарушения.
С течением времени больные привыкают к особенностям эпилептического мышления и движений, приспосабливаясь к ним. К счастью, бо́льшую часть изменений психики эпилептики могут контролировать.
Немаловажное значение имеет форма заболевания и то, в каком возрасте она диагностируется. Более половины пациентов заболевают в возрасте до 15 лет.
Врачи отмечают важность своевременного лечения эпилепсии как у взрослых, так у малышей и детей подросткового возраста. Также в борьбе с недугом велика роль родителей. Им важно не винить себя или малыша в сложившейся ситуации, учитывать его интересы и помогать во всем. А также с рождения показывать младенца неврологу и психотерапевту.
Психические нарушения при эпилепсии
Психические расстройства при данном недуге связаны с тем, что болезнь затрагивает разные отделы головного мозга. Проявления психических нарушений эпилептической болезни внешне можно спутать с другими отклонениями.
Эпилептический психоз — изменения в психике человека, которые появляются при развивающемся недуге. Самыми распространёнными нарушениями считаются:
Дисфория.
Довольно опасное состояние, вызывает тягу к алкоголю. Сопровождается оно беспричинной грустью. Иногда к депрессивным ощущениям добавляется агрессия. Подобные состояния могут появляться у больных падучей болезнью как ежедневно, так и несколько раз в месяц.
Лунатизм.
Многие эпилептики страдают лунатизмом. Это состояние, когда во время сна человек начинает передвигаться. Он может даже уйти на дальние расстояния, а после пробуждения не помнит, что происходило ночью.
Сумеречное расстройство.
В этом состоянии существующие вещи кажутся больному не реальными. Это состояние чревато бредом, а также галлюцинациями. У человека возникают проблемы с ответственностью за собственные действия.
Острый психоз.
Характерен бредовыми негативными идеями. Больной кричит, может кидаться на окружающих. При этом человек чувствует себя плохо и просит о помощи. По окончании случая инцидент выпадает из памяти.
Эпилептический онейроид.
Выражаются в появлении галлюцинаций, фантастических образов, дисфункции мышления.

Проявление онейроида
Галлюциноз.
Расстройство, характеризующееся присутствием в жизни больного постоянного галлюцинаторного синдрома. Состояние, сопровождаемое бредом или галлюцинациями, появляется обычно под вечер, при засыпании или ночью.
Эпилептический характер.
Изменение личности при эпилепсии происходит закономерно, если человек не работает над собой, не старается приспособиться к жизни в обществе. У больного сужается круг интересов, он все больше сосредотачивается на себе. Так, для изменения личности при эпилепсии характерным является:
- Изменение образа мышления.
- Излишняя эгоистичность человека, злобность.
- Избегание общества.
Эпилептическое слабоумие
Психические нарушения при эпилепсии происходят из-за частых припадков, при этом снижается интеллект. Интеллектуальные способности эпилептика значительно хуже, чем у обычных людей.
В отдельных случаях развивается слабоумие. Приобретенное слабоумие при развивающейся эпилепсии называют эпилептической деменцией.
Причиной этому может послужить тот факт, что больные ударяются головой о пол во время приступов. При деменции снижается качество познавательной деятельности, а также практической. Эпилептическое слабоумие начинает проявляться обычно после 100 или 200 глубоких приступов.
Степень слабоумия зависит от того, насколько человек был развит интеллектуально до появления приступов. Например, у больного, занимающегося интеллектуальным трудом и получившим черепно-мозговую травму, может развиться эпилепсия. Но в этом случае слабоумие будет прогрессировать незаметно и медленными темпами.
Для улучшения состояния человека сначала лечат эпилепсию, а потом уже слабоумие, появившееся на его фоне болезни. Слабоумие характеризуется следующими факторами:
- «вязким» затрудненным мышлением;
- ослаблением комбинаторной функции;
- ухудшением памяти;
- развитием прямолинейности, больной не способен отличить пустяк от серьезной проблемы;
- появлением в речи уменьшительно-ласкательных слов;
- неспособностью различать шутки.
Во время припадков у больных зачастую возникает психомоторная заторможенность. Она выражается в снижении скорости реакций, замедления речи, двигательных и мыслительных процессов.
Эпилепсия и шизофрения
Ученые выяснили, что больных шизофренией часто сопровождает эпилепсия. Но и у людей с первичным заболеванием «эпилепсия» часто наблюдаются психические отклонения, свойственные шизофреникам. Шизофрения представляет собой расстройство, связанные с дезинтеграцией мыслительных процессов и выражения эмоций.
Согласно данным одного из исследований, проведенных китайскими учеными, которое проводилось на протяжении 9 лет и в котором приняли участие 16 тыс. пациентов, выясняется, что риск заболеть эпилепсией выше у людей, страдающих шизофренией, нежели не страдающих. Известно также, что у мужчин, страдающих падучей болезнью риск заболеть шизофренией выше, чем у женщин.
Ученые утверждают, что между эпилепсией и шизофренией существует двусторонняя связь. Связан этот факт со схожими факторами возникновения. Это общее течение и патогенез заболевания, генетическая предрасположенность и факторы внешней среды. Но объективную оценку опасности развития шизофрении при эпилепсии может дать только врач.
Олигофрения и эпилепсия
Олигофрения представляет собой умственную отсталость. Она может быть приобретенной или развиться вследствие патологий во время беременности и родов. Такая умственная отсталость часто приобретает свое развитие в комплексе с другими расстройствами психического и соматического характера. К ним относится и эпилепсия.
При диагностике психических нарушений у эпилептиков, важно не спутать их с разными степенями олигофрении.
На вопрос: эпилепсия — это психическое заболевание или нет можно ответить следующим образом. Правильнее назвать недуг хроническим нервно-психическим заболеванием. Ведь клиническая картина болезни представляет собой комплекс неврологических, психических, соматических проявлений.
Психосоматика эпилепсии
Тяжёлая падучая болезнь, психосоматика которой сегодня до сих пор изучается, может быть менее опасной, если человек осознает природу эпилептических припадков. О психосоматике эпилепсии чаще приходится говорить, когда заболевание является приобретенным. Но если болезнь уже диагностирована, припадки происходят также по разным психологическим причинам.
Что же провоцирует эпилепсию?
- Чувство постоянного противостояния окружающему миру, борьбы с ним.
- Чувство преследования, напряжения, панические атаки, душевный дискомфорт.
- Отрицание собственного права на жизнь.
- Чрезмерная подавленность, эгоизм, педантизм.
Противостояние проявляется настолько сильно, что человек ощущает его физически. Важный момент состоит в том, почему человек начинает испытывать дискомфорт и грусть. Например, если личность постоянно переступает через свои желания или принципы, у нее формируется привычка испытывать постоянный внутренний дискомфорт. Человека сопровождает отчаяние и злость.
Например, психосоматика эпилепсии у ребёнка связана с его отношениями со старшими. К эпилепсии может привести семейное неблагополучие. Ситуация, когда ребенка постоянно подавляют отрицательным образом сказывается на его психике. В этом случае Может развиться эпилептический недуг, даже если для нее не было генетических предпосылок.
Как бороться с эпилепсией
Если вы ощущаете тревожные состояния, на них обязательно нужно обратить внимание:
- Постарайтесь найти корень болезни. Осознайте эмоции, которые испытывали когда вас заставляли что-то делать помимо воли.
- Подумайте: почему вы должны поступать так, как хотят другие и кому от этого будет лучше? Человек (особенно во взрослом возрасте) имеет право поступать так, как ему хочется, а не так, как желает кто-то. Вы имеете право на выбор.
- Осознайте, чего хотите именно вы и начинайте реализовывать желания. Начинать можно с мелочей.
- При сложностях обратитесь к психотерапевту, который поможет осознать травмирующие ситуации
- Заведите дневник работы над собой. Туда можно записывать разные наблюдения и мысли.
- Относитесь себе с добром и побольше хвалите.
Интересный факт заключается в том, что не только падучая болезнь может вызвать некоторые умственные и психические нарушения. Но и определенные поведенческие привычки могут послужить причиной развития эпилептических припадков.
Мания преследования.
Это нарушения связано с боязнью общества. Одно дело, когда человек интроверт, и ему не нужно большого количества людей вокруг. Но события приобретают другую окраску в том случае, если личности чудится, что за ней постоянно следят. Когда в мозг поступают сигналы о преследовании довольно долго, нервные импульсы также видоизменяются, а в следствие нарушается работа мозга.
Отказ от жизни.
При отказе от взаимодействия с людьми у личности атрофируются функции, отвечающие за речь и социальную адаптацию. Выбирают такой способ жизни люди по разным причинам, но ясно одно, он может быть опасен серьезными последствиями, такими как эпилепсия.Подобные реакции происходят и при садомазохизме. Человек привыкает думать, что заслуживает наказания за любой проступок.
Эпилептический недуг опасен психическими отклонениями. К этому нужно быть готовым болеющим недугом, а также родителям малышей, которые страдают падучей болезнью. Важно вовремя предпринять все необходимые меры, чтобы человек мог вести нормальную социальную жизнь.
nervivporyadke.ru
Изменение личности при эпилепсии
При длительном течении заболевания у больных часто появляются определенные, ранее им не свойственные черты, возникает так называемый эпилептический характер. Своеобразно меняется и мышление больного, при неблагоприятном течении заболевания доходящее до типичного эпилептического слабоумия.
Круг интересов больных сужается, они становятся все более эгоистичными, у них “теряется богатство красок и чувства высыхают” (В. Гризингер). Собственное здоровье, собственные мелочные интересы — вот что все более отчетливо ставится в центр внимания больного. Внутренняя холодность к окружающим нередко маскируется показной нежностью и любезностью. Больные становятся придирчивыми, мелочными, педантичными, любят поучать, объявляют себя поборниками справедливости, обычно понимая справедливость очень односторонне. В характере больных появляется своеобразная полюсность, легкий переход от одной крайности к другой. Они то очень приветливы, добродушны, откровенны, порой даже слащавы и навязчиво льстивы, то необыкновенно злобны и агрессивны. Склонность к внезапно наступающим бурным приступам гневливости вообще составляет одну из самых ярких черт эпилептического характера. Аффекты ярости, которые легко, часто без всяких поводов, возникают у больных эпилепсией, настолько демонстративны, что Ч. Дарвин в своем труде об эмоциях животных и человека взял в качестве одного из примеров именно злобную реакцию больного эпилепсией. Вместе с тем больным эпилепсией свойственны инертность, малоподвижность эмоциональных реакций, что внешне выражается в злопамятстве, “застревании” на обидах, часто мнимых, мстительности.
Типично меняется мышление больных эпилепсией: оно становится вязким, с наклонностью к детализации. При длительном и неблагоприятном течении заболевания особенности мышления становятся все более отчетливыми: нарастает своеобразное эпилептическое слабоумие. Больной теряет способность отделять главное, существенное от второстепенного, от мелких деталей, ему все кажется важным и нужным, он вязнет в мелочах, с большим трудом переключается с одной темы на другую. Мышление больного становится все более конкретно-описательным, снижается память, оскудевает словарный запас, появляется так называемая олигофазия. Больной обычно оперирует очень небольшим количеством слов, стандартными выражениями. У некоторых больных появляется склонность к уменьшительным словам — “глазоньки”, “рученьки”, “докторочек, миленький, посмотри, как я свою кроваточку убрала”. Непродуктивное мышление больных эпилепсией иногда называют лабиринтным.
Больная эпилепсией, желая сообщить врачу об очередном припадке, описывает свое состояние следующим образом: “Так вот, когда я встала, то пошла умываться, полотенца еще не было, его, наверное, Нинка, гадюка, взяла, я ей это припомню. Пока я полотенце искала, уж на завтрак надо было идти, а я еще зубы не чистила, мне няня говорит, чтоб я шла скорее, а я ей про полотенце, тут как раз и упала, а что потом было, не помню”.
Все перечисленная симптоматика совершенно необязательно должна быть представлена у каждого больного полностью. Значительно более характерно наличие лишь каких-то определенных симптомов, закономерно проявляющихся всегда в одном и том же виде.
Наиболее частым симптомом является судорожный припадок. Однако бывают случаи эпилепсии без больших судорожных припадков. Это так называемая замаскированная, или скрытая, эпилепсия (epilepsia larvata). Кроме того, эпилептические припадки не всегда бывают типичными. Встре-чаются и разного рода атипичные припадки, а также рудиментарные и абортивные, когда начавшийся припадок может остановиться на любой стадии (например, все может ограничиться одной только аурой и т. д.).
Бывают случаи, когда эпилептические припадки возникают рефлекторно, по типу центростремительной импульсации. Так называемая фотогенная эпилепсия характеризуется тем, что припадки (большие и малые) возникают только при действии прерывистого света (светового мелькания), например, при ходьбе вдоль нечастого забора, освещенного солнцем, при прерывистом свете рампы, при просмотре передач по неисправному телевизору и т. д.
Эпилепсия с поздним началом (epilepsia tarda) возникает в возрасте старше 30 лет. Особенностью эпилепсии с поздним началом является, как правило, более быстрое установление определенного ритма припадков, относительная редкость перехода припадков в другие формы, т. е. характерна большая мономорфность эпилептических припадков по сравнению с эпилепсией с ранним началом (В. А. Карлов).
Результатами болезни являются трудности с использованием нового опыта, слабость комбинаторных способностей, ухудшение воспроизведения прошлого опыта. Следует отметить полярность аффекта – сочетание аффективной вязкости и эксплозивности (взрывчатости). Больные долго помнят обиду, мстят за нее. Отмечается подчеркнутый до карикатурности педантизм в отношении одежды, порядка в доме и т.п. Существенной чертой эпилептиков является инфантилизм, выражающийся в незрелости суждений, свойственная некоторым больным неадекватная религиозность. Часто встречается утрированная до слащавости, до подобострастия любезность; сочетание повышенной чувствительности, ранимости с брутальностью, злобностью. Лицо этих больных малоподвижно, маловыразительно, мимические реакции бедны, больные скупы и сдержанны в жестах.
Во время патопсихологического исследования больных эпилепсией изучается мышление (динамика, операции), память, внимание, врабатываемость, переключения. Мышление у больных эпилепсией тугоподвижное, вязкое. Больные затрудняются выполнить любые пробы на переключение. Использование таблиц Шульте выявляет замедление темпа психической деятельности (брадикардия). Время отыскивания чисел на одной таблице увеличивается до 1,5-2,5 минут и более. При этом не отмечается истощаемости, если нет соматизации. Особенно выражены затруднения в работе с модифицированной таблицей Горбова. В методиках "исключения предметов", "классификация", "аналогии" больные затрудняются дифференцировать главные и второстепенные признаки. Отмечается фиксация внимания на конкретных малосущественных деталях. В результате испытуемые затрудняются устанавливать сходство на основе родовой принадлежности. При описании рисунков, пересказе текстов, установлении последовательности событий по серии сюжетных картин отмечается чрезмерная детализация ассоциаций, обстоятельность суждений. В ассоциативном эксперименте отмечается увеличение латентного периода, частые эхолалические реакции, однообразное повторение названий одних и тех же предметов, инертность установки (например, когда больной отвечает, то только прилагательными). В результате оскудения словарного запаса больные образуют антонимы, прибавляя частицу "не". Особенно выражено затруднение при предъявлении абстрактных понятий. Часто речь больных изобилует уменьшительно-ласкательными суффиксами, замедлен темп речи. Резонерство при этом заболевании отличается патетичностью, поучительностью, переоценкой своего жизненного опыта, банальностью ассоциаций, шаблонами в мышлении. Больные часто включают себя в ситуации (например, при рисовании пиктограмм и т.д.), не понимают юмора (серия рисунков Х. Бидструпа), что свидетельствует об эгоцентризме, недостаточности осмысления переносного смысла, подтекста. У больных отмечается снижение памяти, кривая запоминания "10-ти слов" носит характер "плато". Снижение уровня обобщения пропорционально снижению памяти.
psyera.ru
Психические нарушения при эпилепсии, виды эпилептического психоза
Эпилепсия – тяжелое заболевание, которое поражает различные отделы головного мозга, что напрямую ведет к изменению личностных качеств человека. Некоторые больные эпилепсией просто меняются в характере, а некоторые начинают страдать от серьезных нарушений, таких как слабоумие, панические атаки, паранойя. Что же это за нарушения личности? Какие бывают психические расстройства при эпилепсии?
Виды расстройств
С каждым годом все больше людей начинают страдать от эпилепсии, по статистике, среди них около 30% это эпилептики с сопутствующими психическими нарушениями и расстройствами личности. Этот факт часто снижает качество жизни больного, его социализацию в обществе, ведь не все готовы принимать на работу, постоянно контактировать с человеком с психическими отклонениями. На самом деле серьезные отклонения из-за эпилепсии, например, слабоумие или панические атаки, встречаются у малого процента больных, большая часть подвержена обычным изменениям личности и характера, которые эпилептик в состоянии контролировать.
Все психические изменения человека на фоне эпилепсии получили название “эпилептический психоз”. Это особое состояние, которое возникает на фоне нарушения личностных качеств человека, его тяжесть зависит от причины возникновения эпилепсии, её давности и симптоматики.
Нарушения при эпилептическом психозе можно разбить на следующие виды:
- Дисфория. Беспричинное ощущение тоски, грусти, иногда смешивающееся с агрессивностью и злостью. У эпилептиков может возникать как ежедневно, так и раз в месяц. Во время ощущения дисфории больные часто чувствуют влечение к алкоголю.
- Лунатизм. Состояние больного во время сна, во время которого он ходит, передвигается, некоторые удаляются от дома на значительные расстояния. Многие возвращаются в постель, но некоторые могут засыпать прямо на улице. После пробуждения человек не в состоянии вспомнить приступы лунатизма.
- Сумеречное расстройство сознания. Состояние, во время которого окружающий мир кажется нереальным, человек теряет ощущение пространства и времени. Многие начинают испытывать злость, агрессию, при этом больные не контролируют и не несут ответственность за свои поступки. На фоне сильного приступа данного расстройства могут возникать бред и галлюцинации.
- Эпилептический делирий. Состояние острого психоза, наблюдаются галлюцинации и бредовые идеи исключительно негативного характера. Больные испытывают страх и ужас, они могут беспорядочно передвигаться, кричать, кидаться на окружающих, прося о помощи. Приступ делирия после его окончания полностью или частично стирается из памяти пациента.
- Эпилептический онейроид. Больной видит фантастические образы и галлюцинации, находясь в растерянном и подавленном состоянии. Приступ не оканчивается амнезией.
- Изменение личности и характера. Эпилепсия, которая сопровождается частыми припадками, иногда формирует у человека “эпилептический характер”. Изменения происходят постепенно, сначала у больного сужается круг интересов и общения, затем большая часть жизни сосредотачивается на самом пациенте, делая его эгоистичным, придирчивым. Замедляется темп мышления, эпилептику становится тяжело переключаться с одной темы на другую, много времени уделяется на описание ненужных и мелких деталей.

Все эти виды не возникают одновременно, некоторые проявления психоза возникают очень редко. Тяжесть таких приступов зависит от того, как давно возникла эпилепсия, какие виды припадков ей свойственны, что вызвало заболевание. Изменения личности и характера не возникают с приходом болезни, чтобы они проявились, эпилептик должен не менее 10 лет испытывать эпилептические припадки.
Эпилептическое слабоумие
Одно из самых серьезных нарушений при эпилепсии – эпилептическое слабоумие. Его причина – изменение в коре головного мозга, которое возникает из-за частых припадков. Иногда интеллект снижается из-за черепно-мозговых травм, которые мог получить больной во время приступа, например, упав и ударившись об пол головой. Ученые отмечают, что детский мозг более подвержен изменениям, которые провоцируют слабоумие.
Эпилептическое слабоумие напрямую связано с нарушениями личности и характера. Медлительность и текучесть действий приводит к замедлению получения нового опыта, слабеет комбинаторная функция человека, ухудшается память, интеллектуальные способности падают. Со временем слабоумие провоцирует формирование прямолинейности, кругозор сужается, многие не способны отличать пустяки от стоящих дел, шутки от серьезных слов. Речь становится прерывистой, у многих в обиходе появляется множество слов с уменьшительной окраской, например, “кроватка”, ”водичка”, ”подушечка”.
Со временем многие больные сосредотачиваются исключительно на своем здоровье и симптоматике, могут разговаривать лишь на темы, связанные с заболевание. Из-за этого эпилептическое слабоумие часто называют концентрическим.
Иногда слабоумие развивается на фоне сумеречных припадков, применении некоторых сильнодействующих лекарств. Как только устраняются эти симптомы и побочные эффекты, устраняется и слабоумие.
Панические атаки и эпилепсия
Нередко у эпилептиков встречаются два вида приступов: панические атаки и эпилептические припадки. Часто первые предшествуют вторым. Перед тем, как начнутся судороги, больной испытывает чувство тревоги и страха, начинает паниковать, при том многие не осознают наступление эпилептического припадка.Панические атаки со временем провоцируют нарушения личности и характера, пациент становится тревожным, пугливым, плохо контактирует с людьми.
Атаки характерны для височной эпилепсии, но бывают такие ситуации, когда панические приступы, характерные для эпилепсии, вовсе не свидетельствуют о её наличии. Для точного выявления заболевания необходимо сделать электроэнцефалограмму. Только изменения в коре головного мозга могут говорить о возникновении атаки, как о симптоме эпилепсии.
Иногда панические атаки при эпилепсии становятся следствием, а не симптомом. Они возникают на фоне неверного лечения, как побочный эффект от какого-либо медикамента. Чтобы устранить такие атаки, необходимо изменить план лечения.
Панические атаки у эпилептиков часто приводят к депрессивным расстройствам личности, поэтому, выписывая противоэпилептические препараты, врач должен учитывать полную картину психического состояния больного, чтобы подобрать медикамент, с меньшим количеством возможных побочных эффектов.
Эпилепсия и рассеянный склероз
Достаточно частое сочетание у взрослых людей старше 35 лет – эпилепсия и рассеянный склероз. Судороги – частый симптом этих заболеваний, что часто мешает распознать, какой же именно приступ был у больного. Учеными из Великобритании была обнаружена связь, что рассеянный склероз у эпилептиков провоцирует более частые и сильные эпилептические припадки. Некоторые медики считают, что причиной этих припадков являются медикаменты, которые лечат рассеянный склероз. Если у пациента наблюдаются оба этих заболевания, то ему требуется более детальная и тщательная диагностика, а план лечения должен составляться с учетом всех осложнений и симптомов.
Лечение

Нарушения личности и психики при эпилепсии требуют тщательной диагностики и внимательного составления лечения. Иногда для реабилитации необходимо подключать нескольких специалистов (невролог, психотерапевт, психиатр), так как любой препарат для лечения эпилепсии может ухудшить тяжесть психоза, и наоборот. Для медикаментозного лечения нарушений личности применяют нейролептики, антидепрессанты, при этом терапия всегда проводится под строгим контролем врачей, часто необходима электроэнцефалограмма для контроля мозговой активности при лечении психозов. В зависимости от тяжести течения психической симптоматики может потребоваться стационарное лечение под пристальным присмотром врачей. Большинство нарушений при эпилепсии хорошо поддаются терапии, иногда даже такое отклонение личности, как слабоумие, можно реабилитировать с помощью специальных медикаментов.
Эпилептический психоз – не приговор. Своевременное выявление личностных изменений у эпилептика может обеспечить эффективное лечение, купирование психических нарушений будет быстрым, больной сможет вернуться в общество, продолжив свою обычную деятельность, не разрывая контакты с окружающими людьми.
vseostresse.ru